
Eine 42-jährige Patientin, Mutter zweier kleiner Kinder,
die durch Brustkrebs ihre linke Brust komplett verlor
Eines Tages rief mich ein kompetenter, niedergelassener gynäkologischer Facharzt an, er möchte mir eine 42-jährige Patientin vorstellen, der er wegen einer Brustkrebs-Erkrankung die linke Brust komplett habe abnehmen müssen. Er bat mich zu prüfen, ob ich aus plastisch-chirurgischer Sicht eine Wiederherstellung der operativ abgenommenen Brust vornehmen könne. Der Brustkrebs sei sicher vollständig und restlos entfernt worden und eine Bestrahlung sei nicht erfolgt, dies sei aus medizinischer Sicht nicht erforderlich gewesen.
Als die Patientin sich in meiner Praxis vorstellte, war ich – zugegebener Maßen – etwas erschrocken. Denn bei ihr war nicht nur die Brust entfernt worden, sondern auch der Brustmuskel, und hier lag – ungelogen – Haut auf der blanken Rippe.
Man kann niemandem, erst recht nicht dem Voroperateur, einen Vorwurf hierfür machen, denn Heilung geht immer vor Ästhetik. Grundsätzlich! Und geheilt war sie nun.
Fotos: Dr. med. Roman Fenkl, mit schriftlicher Zustimmung der Patientin
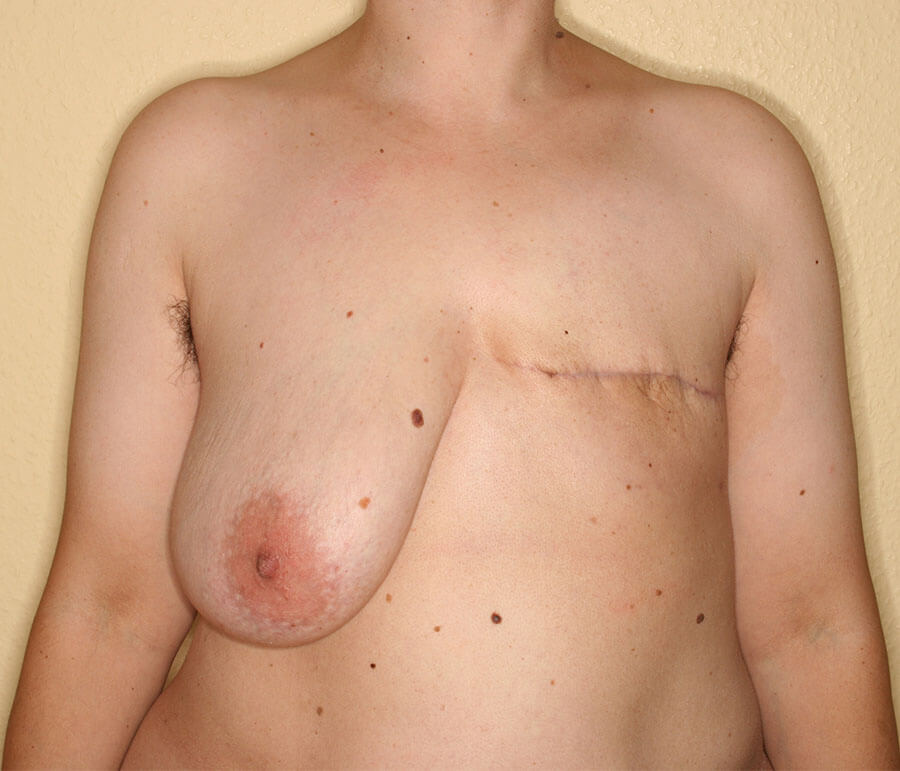
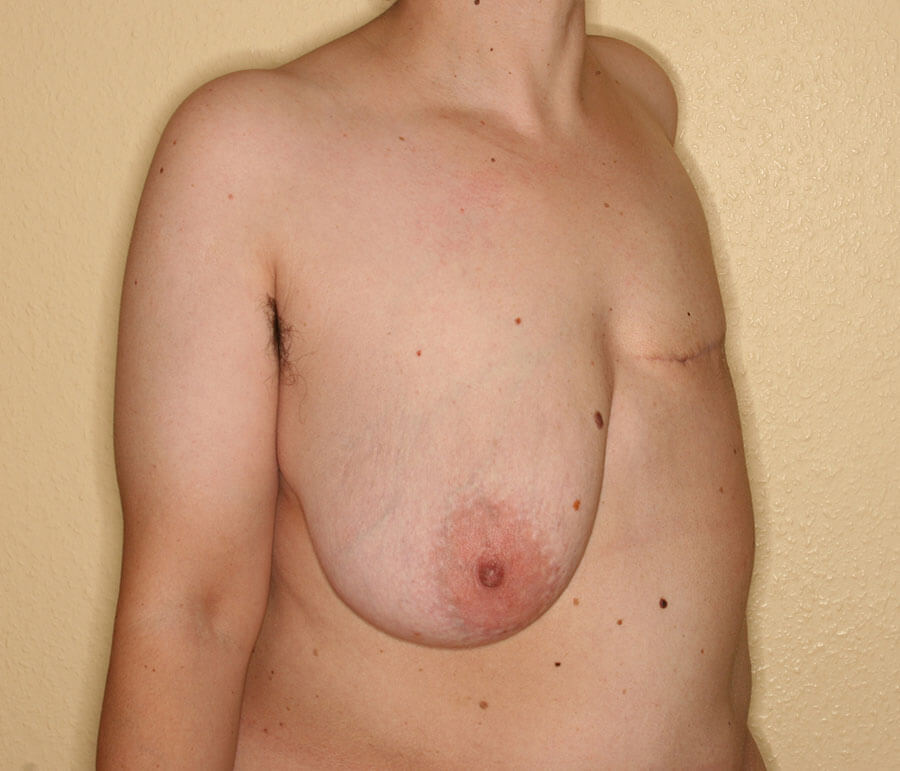
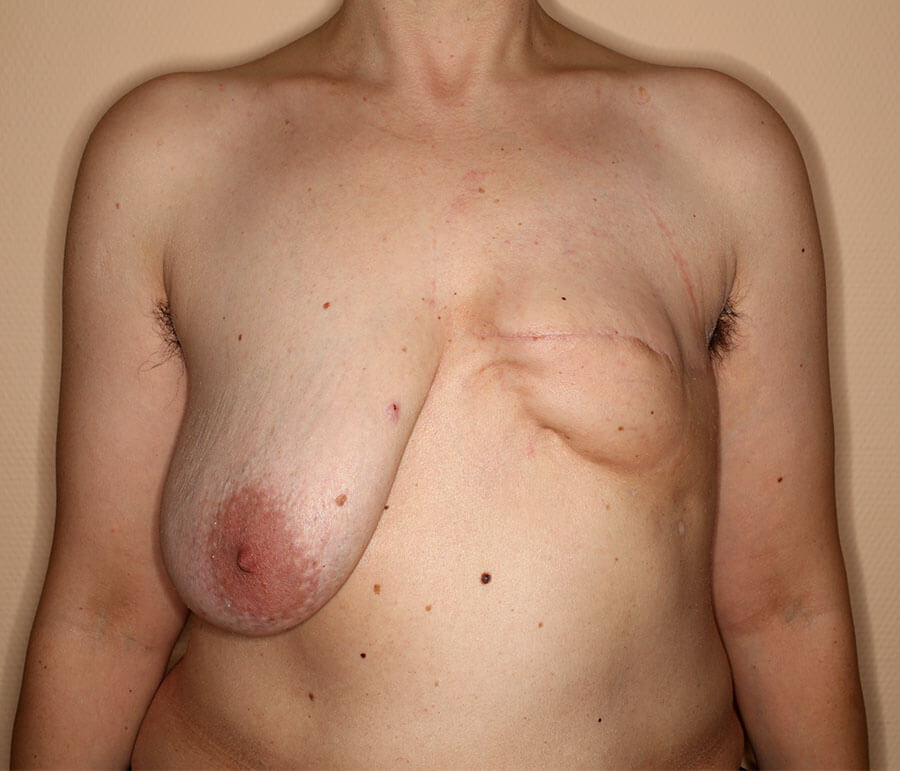
Der Zustand vor Rekonstruktions-Beginn.
Rechts eine zu große, nach zwei Schwangerschaften stark hängende Brust (medizinisch: Mastoptosis Grad III nach BOSTWICK) und links „Haut auf Rippen“ nach medizinisch zwingend erforderlicher Brustamputation wegen Brustkrebs. Dadurch war diese Frau vom Brustkrebs geheilt, die Psyche jedoch beansprucht. Das eklatante Ungleichgewicht beider Brustseiten kann ein erhebliches, sowohl psychisches als auch körperlich statisches Problem darstellen.
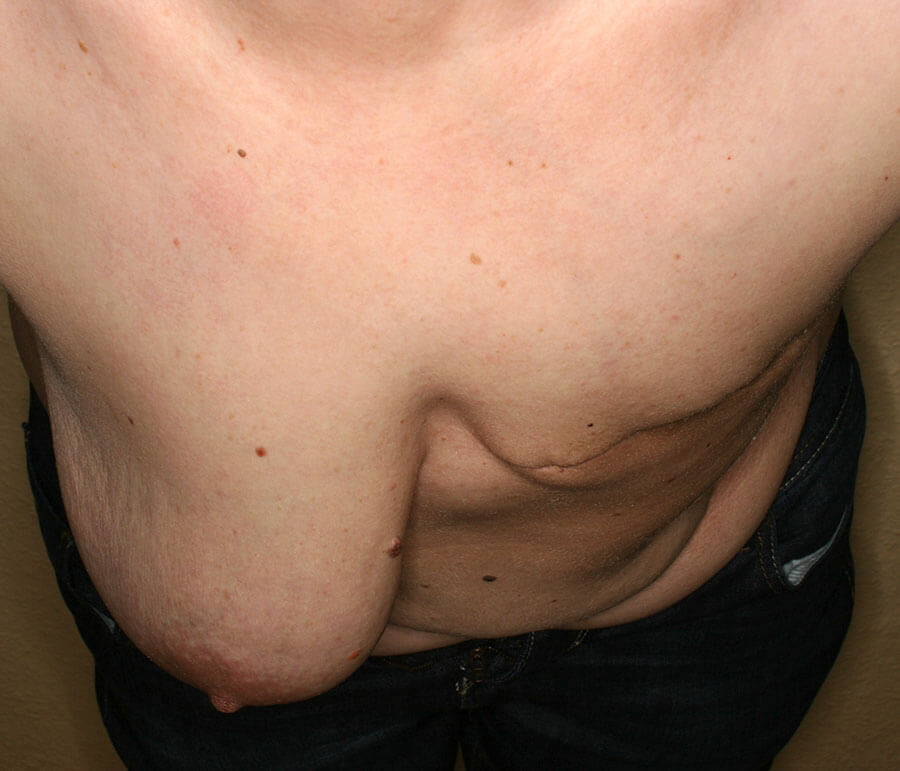
So ähnlich sah unsere Patientin sich selbst nach ihrer medizinisch erforderlichen Brustamputation, wenn sie an sich herunter blickte.
Anders die Psyche der armen Patientin. Auf der einen Seite eine komplett verlorene und auf der anderen Seite eine sehr große, stark hängende und ästhetisch auch nicht gerade ansprechende Brust. Sie saß vor mir wie ein Häufchen Elend, weinte bitterlich und bat mich in diesem Zustand, die andere Brust auch wegzuschneiden, damit sie wenigstens annähernd gleich sei, wenn auch dann nicht ansprechend.
Solche Momente der Dramatik verlangen von einem Arzt, dem seine Patientin auch als Mensch wichtig ist, nicht nur Verständnis. Das war der Moment, in dem ich in meinem Sprechzimmer um den Tisch herum kam, meinen Arm um ihre Schulter legte und ihr versprach: „Wir schaffen das!“ Das war ein paar Jahre vor Angela Merkels berühmt gewordenem Ausspruch, und irgendwie muss unsere Kanzlerin davon erfahren haben …
In der Medizin sollte man selbstverständlich mit Versprechungen sparsam umgehen, vor allem, wenn es sich nicht um „einfache Fälle“ handelt. Doch hier wusste ich, wenn ich meine Ärmel hochkrempele und diese Patientin optimal mitmacht, werde ich ihr helfen können. Also versprach ich ihr eine neue Brust, und erklärte ihr wie: Mit einer Eigenfett-Transplantation.
So ging sie aus meiner Praxis hinaus und zu ihrem Hausarzt. Doch dort traf sie, fast schicksalhaft, eine von diesen negativen Mit-Patientinnen, die gegen alles sind, und für die alles immer negativ ist. Diese Patientin riet ihr dringend von einer solchen Behandlung bei uns ab. Was sie allerdings dazu verleitete, weiß bis heute niemand. Besserwisserei?!
Derart verunsichert kam meine Patientin wieder zurück in die Praxis, wollte wieder mit mir reden, stand erneut unter Tränen. Und ein weiteres Mal beteuerte ich, dass wir das schaffen werden. Zwischenzeitlich hatte ich mir für sie bereits einen Behandlungs- und Operations -Plan zurechtgelegt, denn sie hatte sich beim ersten Mal bereits von mir fotografieren lassen, so dass ich voraussehend planen konnte.
Die Behandlungs-Absicht: Brustaufbau durch Eigenfett-Transplantation (AFT), denn zum Glück war sie etwas korpulent, und an Fettgewebe mangelte es bei ihr nicht.
Der Knackpunkt: Es gab im Brustbereich kein Weichteil-Gewebe (außer blanke Haut), das in der Lage gewesen wäre, transplantierte Fettzellen aufzunehmen und ortsständig zu ernähren, bis sie selbst und eigenständig Fuß fassten. Also woher nehmen und nicht stehlen?
Die Lösung: Gott sei Dank bekommt man im Rahmen einer Facharzt-Ausbildung in einer guten Ausbildungs-Klinik etwas beigebracht, wenn man sich interessiert. Denn mein „plastisch-chirurgischer Großvater“, Herr Prof. Lemperle, hatte einmal eine interessante OP-Technik beschrieben, bei der von korpulenten Menschen überschüssige Haut mit Fettgewebe vom Bauch nach oben hin zur Brust verlagert werden kann, quasi eine „umgekehrte Bauchdeckenstraffung“, in diesem Fall nur einseitig. Gelänge es also, Fettgewebe – und Haut - vom Bauch so weit nach oben zu bringen, dass es im zuvor amputierten Brustbereich „sesshaft“ würde, dann läge ja schließlich ausreichend Gewebe für die erste Fettgewebs-Transplantation vor. Das war der Plan.
Die Ausführung: In unserem damaligen Belegkrankenhaus, dem Marienhospital in Darmstadt, schnitten wir sehr sparsam die alte Operationsnarbe der Brust aus und bewegten uns – auf der Rippenebene - operativ vorsichtig in Richtung Bauch, so weit, bis ausreichend Bauchdecke vom muskulären Untergrund abgelöst und derart locker und befreit war, dass man sie ohne zu große Spannung nach oben versetzen konnte. Dies erzielten wir vorwiegend endoskopisch, denn es entstand eine riesige Wundhöhle. So riesig, dass mein Unterarm darin fast bis zum Ellenbogen verschwand. Die Gesamtfläche des Bauchhaut-Lappens betrug errechnet - 360 cm²! Doch diese losgelöste Bauchdecke, die alles an Gewebe enthielt, was wir für die Brustrekonstruktion benötigten, war außerordentlich schwer und musste ja irgendwie oben bleiben. Der nächste Trick war an der Reihe.
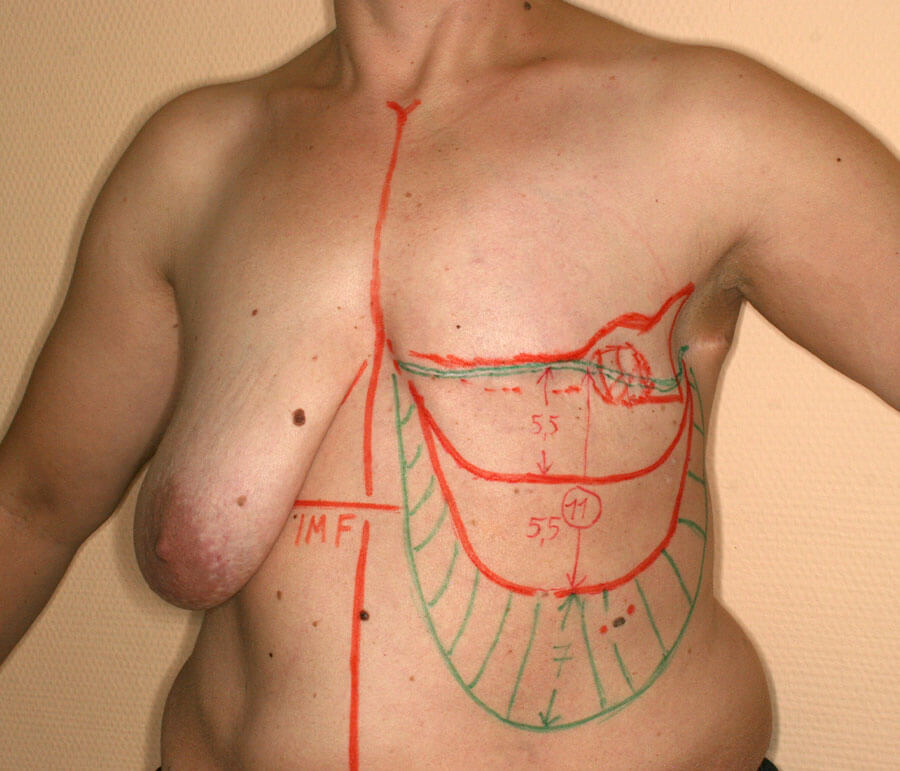
Die präoperative Planung des „Bauchhochzugs“, um neues, gesundes Gewebe in den Brustbereich zu transplantieren, so schonend wie möglich.
Die Wiederherstellung einer neuen Unterbrustfalte war die Grundvoraussetzung für eine neue Brust. Wir schauten uns daher den Verlauf der gegenüberliegenden Unterbrustfalte an und übertrugen sie – so gut es ging – 1 : 1 auf die Rekonstruktionsseite. Dort zogen wir die gelockerte Bauchdecke so weit wie möglich nach oben und fixierten sie mit bleibenden, hochwertigen und sehr kräftigen Fäden, die innerhalb der Lederhaut der verschobenen Bauchdecke verankert wurden, an der Knochenhaut der Rippen derart fest, dass es stabil war. Hierdurch entstanden zwar anfangs dellenartige Einziehungen, wo die Fäden die Lederhaut fassten, doch das würde sich mit der Zeit ausgleichen. Wichtig war, dass diese riesige Gewebelappenplastik ihre Durchblutung behielt, am neuen Ort überlebte und dort auch blieb und festwuchs. Das war kurz vor Weihnachten 2012.
Der riesige Lappen wuchs fest. Und innerhalb weniger Wochen und Monate Einheilungszeit hatten wir plötzlich neues, gesundes Gewebe, das wiederum neues Transplantat-Gewebe aufnehmen konnte. Nur war der Hautmantel noch etwas eng und wenig gedehnt.
Der nächste Schritt war es, die Durchblutung des neu entstandenen Aufnahmegewebes am Zielort zu verbessern und die Haut darüber vorzudehnen, so gut es ging.
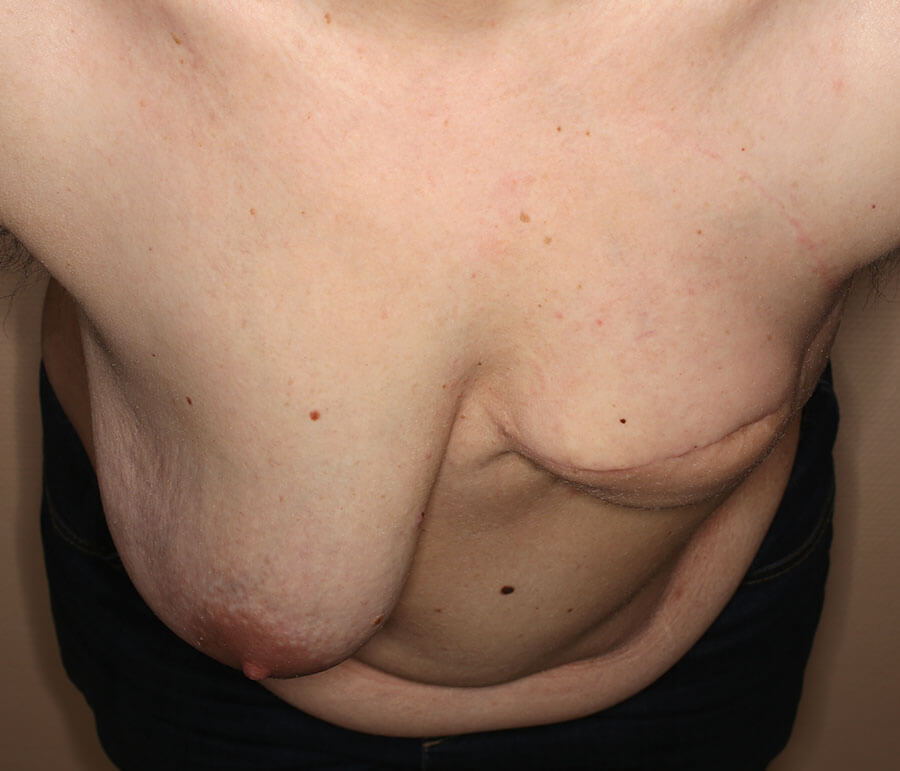
Das vorläufige Operationsergebnis, 4 Monate nach „Bauchhochzug“, dem ersten OP-Schritt.
Das BRAVA-System kommt mit ins Spiel
Das erreichten wir durch die einseitige Anwendung des BRAVA-Systems auf ihrer linken Brustseite, über mehrere Wochen. Das geht nicht „einfach so“, denn der große Saugtopf, der immer dann angewendet wurde, wenn die Patientin abends zu Hause war oder schlief, zog an der Haut. Ein winziges, batteriebetriebenes Motörchen erzeugte in der angelegten Saugglocke einen Unterdruck (Sog), der die Haut in den Topf hinein dehnte. Doch die hierdurch irritierte Haut reagierte gereizt, musste gepflegt werden. Immer wieder musste die Sogbehandlung ärztlich kontrolliert unterbrochen werden, damit die Haut sich erholen konnte.
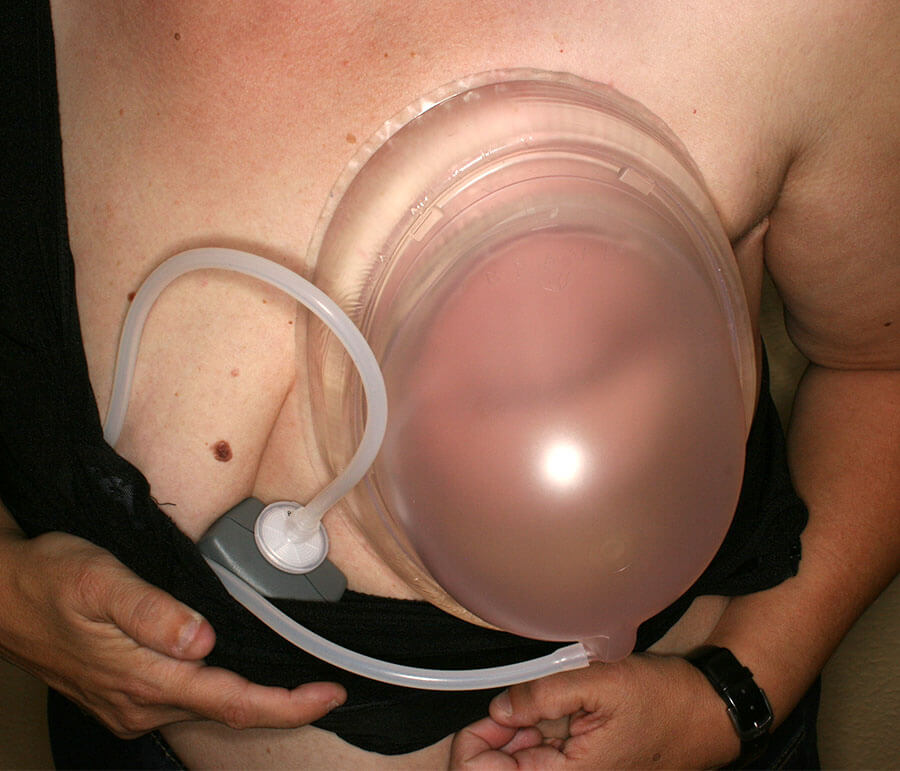
Das BRAVA-System bei Inbetriebnahme. Die Saugglocke sitzt über der Brust und wird durch einen speziellen BH gehalten, in den zwischen den Brüsten ein kleiner Motor sitzt, der den Sog aufrecht erhält. Selbstverständlich wird dieses System nur zu Hause (privat) getragen.
Die erste Eigenfett-Transplantation.
Im Mai 2012 war es dann soweit. Der Bauch-Brust-Gewebelappen war bereits derart stabil eingeheilt, dass wir darunter vom Ober- und Unterbauch auf sehr schonende Art und Weise Fettgewebe aus der Bauchdecke gewinnen konnten, um es nach Aufarbeitung außerhalb des Körpers in die linke Brust zu transplantieren. Das klappte. Alleine in der ersten Transplantationssitzung übertrugen wir 196,5 ccm Fettgewebe an den neuen Ort in die rekonstruierte Brust. Nicht alle Fettzellen heilten ein, aber die Brust wurde dennoch deutlich größer. Der nächste Operationserfolg war gegeben, auch wenn die neu gebildete linke Brust weit hinter der riesigen, rechten zurück stand. Doch diese Brustgröße war ohnehin nicht geplant. Es war klar, dass die rechte, gesunde Brust „irgendwann“ verkleinert würde, sobald linksseitig die Brust-Zielgröße erreicht wäre.
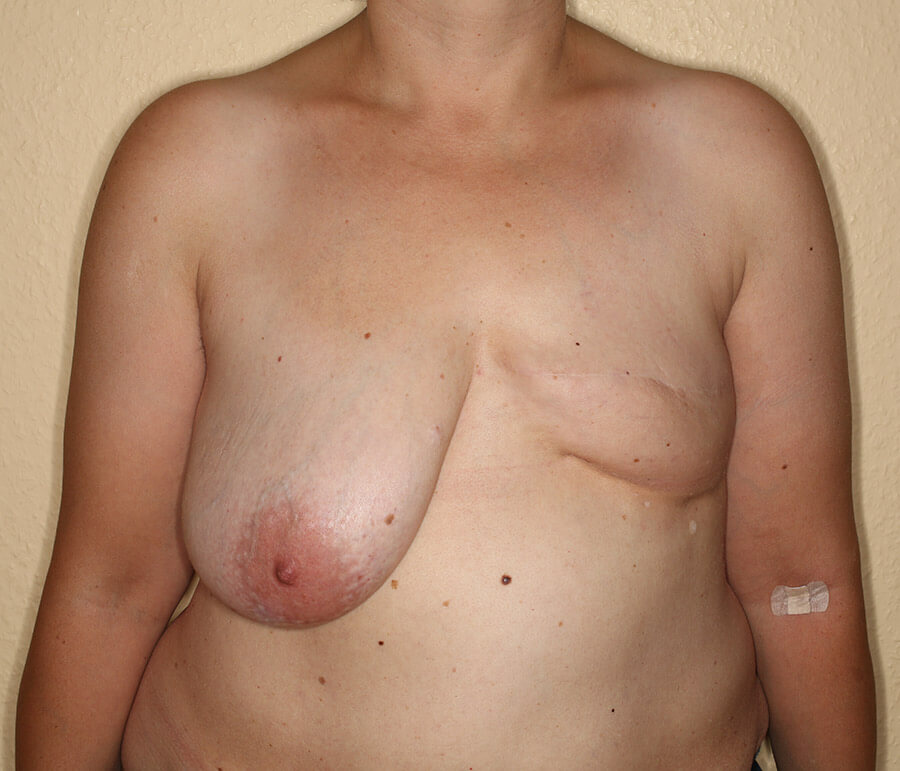
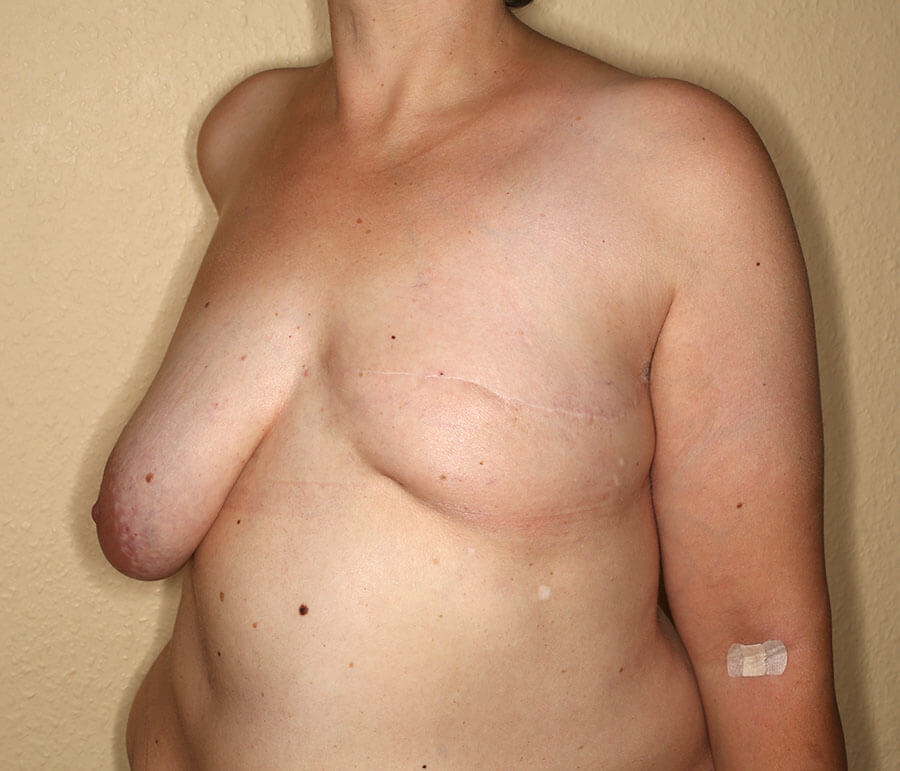
5 Monate nach der ersten AFT-Sitzung gab es bereits eine gewisse Brustgröße und Brustform, ohne dass eine postoperative Restschwellung das Ergebnis verfälscht hätte.
Die weiteren AFT-Operationsschritte
Doch jetzt brauchten die frisch transplantierten Fettzellen erst einmal Zeit zum Einheilen, und die sollten sie auch bekommen. Denn exakt 6 Monate später, wieder nach mehrwöchiger BRAVA-Anwendung, riskierten wir die zweite Eigenfett-Transplantation (AFT).
Da die Bauchregion als Spenderareal nicht schon wieder herhalten sollte, boten sich die gut bestückten Oberschenkel-Innenseiten geradezu an. Ein ästhetisches Problem der Patientin waren auch ihre „dicken Kniegelenke“. Die Innenseiten der Kniegelenke waren ein dankbares Spenderareal und unsere Patientin erlangte einen großen ästhetischen Vorteil durch die Reduktion ihrer sehr großen Fettgewebs-Depots dort. Immerhin konnten wir im zweiten Eingriff schon deutlich mehr konzentriertes Fettgewebe transplantieren, weil eben auch inzwischen mehr aufnahmefähiges, neues Fettgewebe seit der ersten Transplantation vorlag. Wir verpflanzten im zweiten Eingriff schon 252 ccm neues Fettgewebe, und die linke Brust wurde größer und besser geformt.
4 Monate später kam die dritte AFT-Sitzung dran, mit nunmehr einer Transplantatmenge von 381 ccm, also der doppelten Menge im Vergleich zur ersten Transplantation. Wieder wurde das Fettgewebe von den Oberschenkel- und Knie-Innenseiten weiter entnommen, eben immer nur so viel, wie gebraucht wurde.
Eine Auszeit zum Luftholen
Eigentlich hätte man jetzt so weiter machen und kurz danach die nächste Eigenfett-Transplantation vornehmen können. Doch offensichtlich brauchte unsere Patientin jetzt eine Auszeit. Sie hatte begriffen, dass es funktioniert, dass die Brust tatsächlich durch Fettgewebs-Transplantation effektiv aufgebaut werden kann. Doch wollte sie nicht schon wieder das BRAVA-System erdulden. Sie brauchte jetzt ihre Zeit, vorläufig Abstand zu nehmen. Die hatte sie, denn sie selbst bestimmte, ob und wie es weitergehen sollte. Ein großer Vorteil der Eigenfett-Transplantation. Andererseits musste sie in dieser Zeit den „noch nicht fertigen“ Zustand ihrer Brust erdulden.
Die vierte und letzte Transplantation von Eigenfett fand erst 8 Monate später statt, im November 2014. Jetzt war wieder der Bauch dran, und zwar der Mittelbauch. Hier störte ästhetisch ohnehin die Prominenz, und da konnten wir gut helfen. Insgesamt 275 ccm wurden transplantiert. Die etwas geringere Menge lag auch daran, dass unsere Patientin das BRAVA-System nicht mehr so konsequent anwendete wie früher, und dadurch blieb der Hautmantel der Brust einfach enger, es passte nicht mehr so viel hinein. Aber das war schon genug für eine ordentliche Brustgröße.
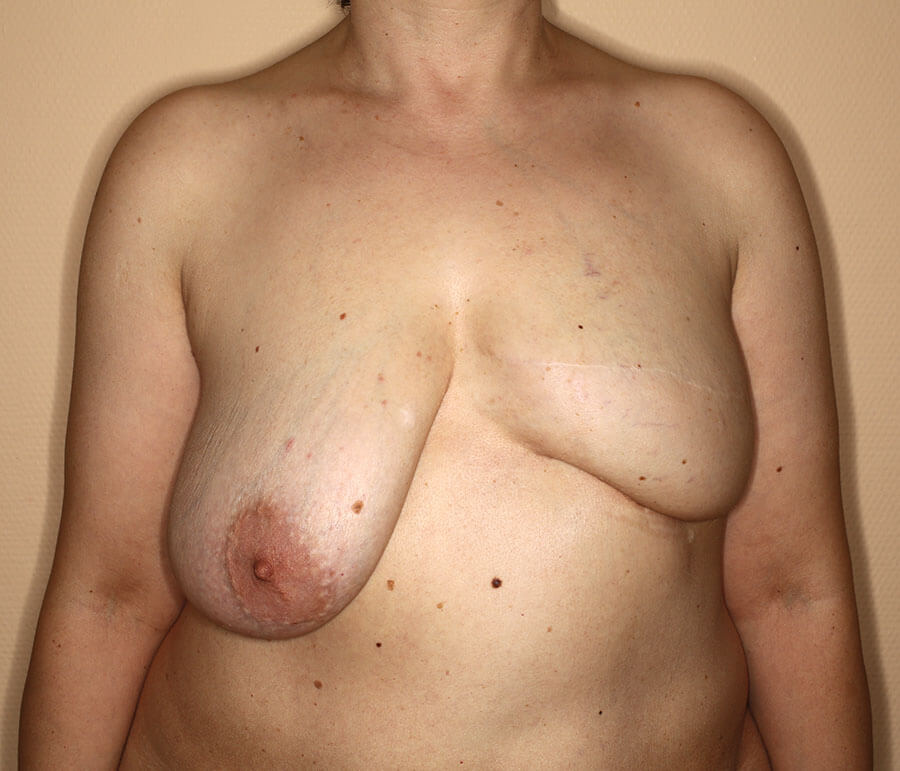
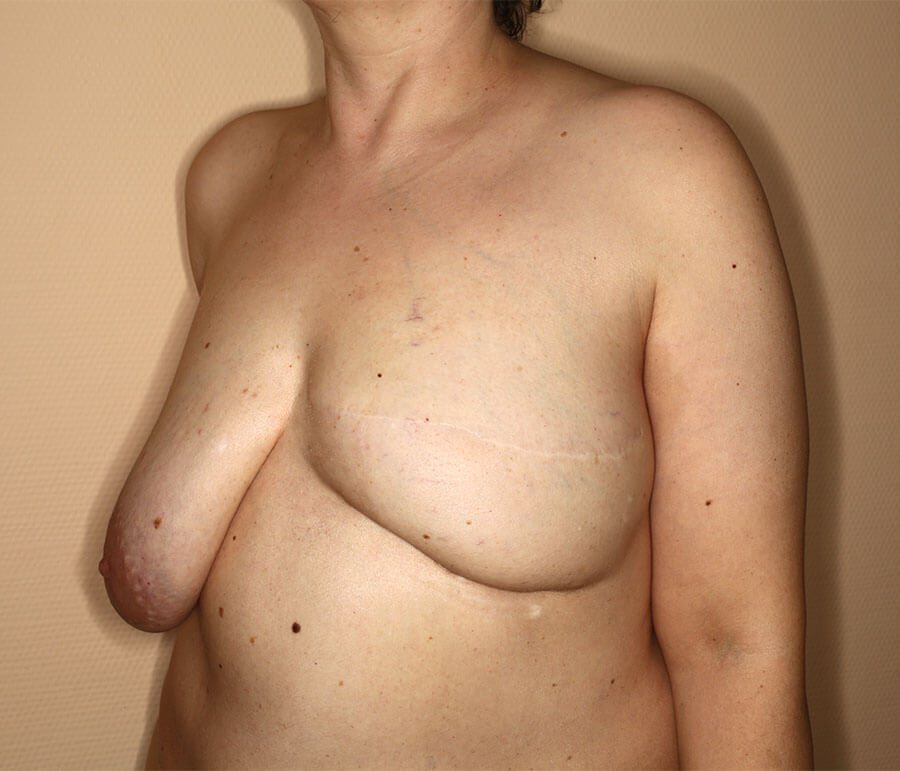
Nach der vierten AFT-Sitzung war die Wunsch-Brustgröße für die Patientin erreicht. Hier ist sie 4 Monate nach AFT Nr. 4 abgebildet, und vor dem endgültigen Rekonstruktionsschritt.
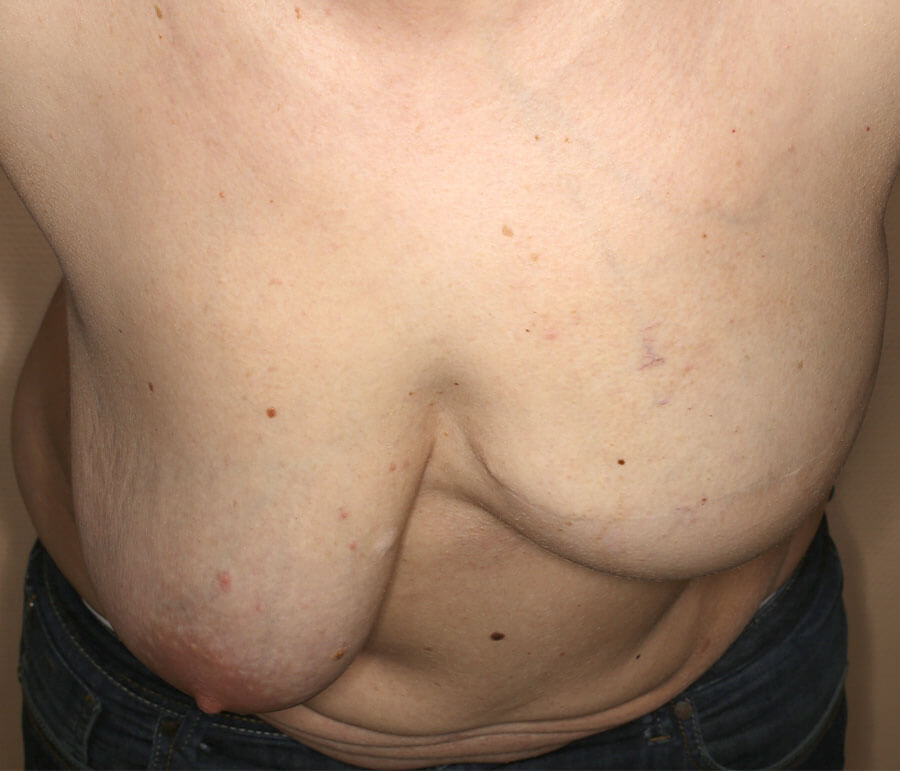
Auch in der Décolleté-Aufnahme zeigte sich eine ausreichende, dauerhafte Brustgröße und Brustform.
Der letzte Schritt
In wiederholten Arzt-Patientin-Gesprächen hatten wir diskutiert und abschließend festgelegt, wie viel Brust es denn am Ende linksseitig sein sollte, wie viel Brust hier sinnvoll und passend war. Die letztendliche Entscheidung hierüber lag bei der Patientin selbst.
Im März 2015 war es dann soweit: Wir verkleinerten und strafften die viel zu große und viel zu stark hängende rechte Brust und passten sie in der Größe so gut es ging an die linke, rekonstruierte Brust an, denn die war jetzt das Maß der Dinge.
Wir reduzierten die rechte Brust um lediglich 184 g Brust- und Fettgewebe. Warum so „weinig“? Weil einerseits die stark hängende, aber „leere“ Brust mit stark überdehntem Hautmantel eine zu große Brust vorgetäuscht hatte, aber auch weil sie aus deutlich mehr leichtem Fettgewebe als schwerem Drüsenkörper bestand. Natürlich wurde das entfernte Gewebe vollständig feingeweblich (histologisch) von einem kompetenten Pathologen untersucht. Es fand sich hierin kein zweiter Brustkrebs der Gegenseite. Doch den hatten wir ohnehin schon im Vorfeld durch eine Mammographie (Röntgen-Untersuchung des Brustgewebes) ausgeschlossen.
Die Rekonstruktion der Brustwarze.
Ein gewisser Glücksfall war es, dass unsere Patientin über sehr weite Brustwarzenhöfe verfügt hatte. Daher ließ sich im Rahmen der Verkleinerung und Straffung der gesunden rechten Brust ausreichend äußerer Brustwarzenhof entnehmen und – ähnlich der freien Transplantation von Fettzellen – auf die linke Brust transplantieren. Knackpunkt war hier nicht nur die optimale Einheilung des Transplantats, sondern auch die exakt richtige Platzierung der neuen, rekonstruierten Brustwarze auf der wiederhergestellten Brust, denn nichts ist schlimmer als zwei Brustwarzen, die durch nachlässige Genauigkeit am Ende den Betrachter anschielen.
Da die wiederhergestellte Brustwarze frei transplantiert wurde, ist sie zwar an der neuen Empfängerstelle durchblutet, jedoch für ein evtl. Stillen funktionsunfähig und nicht sensibel. Da es ohnehin viele Frauen mit gesunden Brustwarzen gibt, die nichts oder fast nichts darin spüren, tritt hier die Sensibilität der Mamille hinter die bestmögliche körperliche Integrität der Trägerin nach außen zurück.
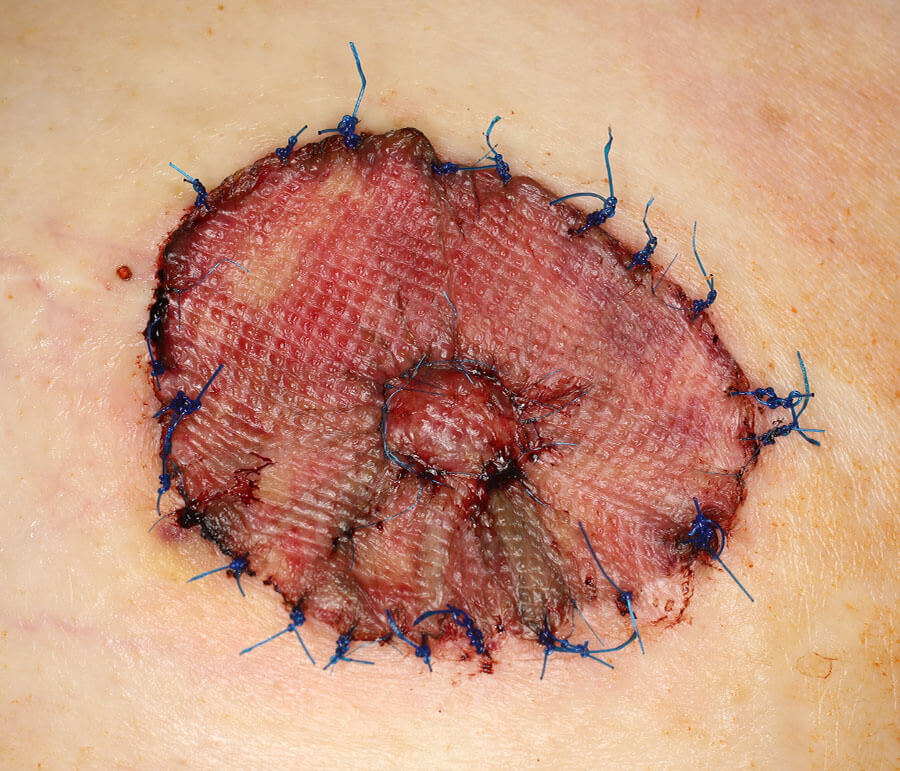
Die frisch transplantierte Brustwarze 9 Tage postoperativ. Gerade hatte ich den speziellen Transplantat-Verband mit großer Umsicht und sehr zeitaufwändig entfernt. Die Brustwarze ist in diesem jungen Einheilungs-Stadium noch extrem empfindlich und muss mit äußerster Vorsicht geschont und gepflegt werden.
Der Abschluss
Das Einheilen der transplantierten Brustwarze bedarf immer einiger Zeit. Doch 8 Monate nach dieser sechsten und letzten Operation verfügte die Patientin über fast seitengleiche, normal aussehende Brüste aus ihrem eigenen, durchbluteten Gewebe, ohne Fremdkörper, ohne Implantat. Das heißt, dass diese Brust bis zu ihrem Lebensende so bleiben wird und nicht mit all den negativen Konsequenzen von Brustimplantaten (Fremdkörpern) zu rechnen ist. Insbesondere entfällt ein Implantatwechsel, der in der Regel bei Implantaten alle 10-15 Jahre durchgeführt werden müsste. Die neue Brust ist also „wartungsfrei“. Ein großer Gewinn an Lebensqualität. Das spiegelte sich auch im Lachen dieser freundlichen Patientin wieder, das nichts mehr verriet von den damaligen Tränen in einer persönlich verzweifelten, verständlichen Situation. Ihr Leben konnte jetzt ungestört weitergehen, ohne Verstecken der Brust, ohne Verdecken, ohne Schamgefühl, sondern befreit.
Auch aus diesem Grund ist die Errungenschaft der Autologen Fettgewebs-Transplantation (AFT) ein großer Gewinn, für betroffene Patientinnen, aber auch für den Arzt, den Plastischen Chirurgen, der damit gut und sicher helfen kann.
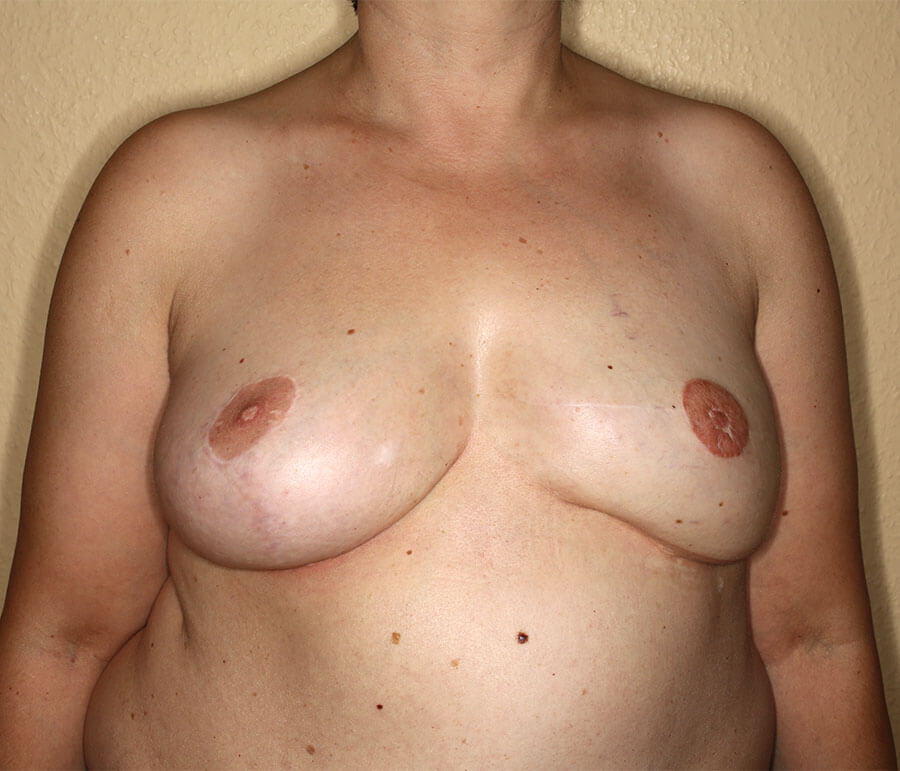
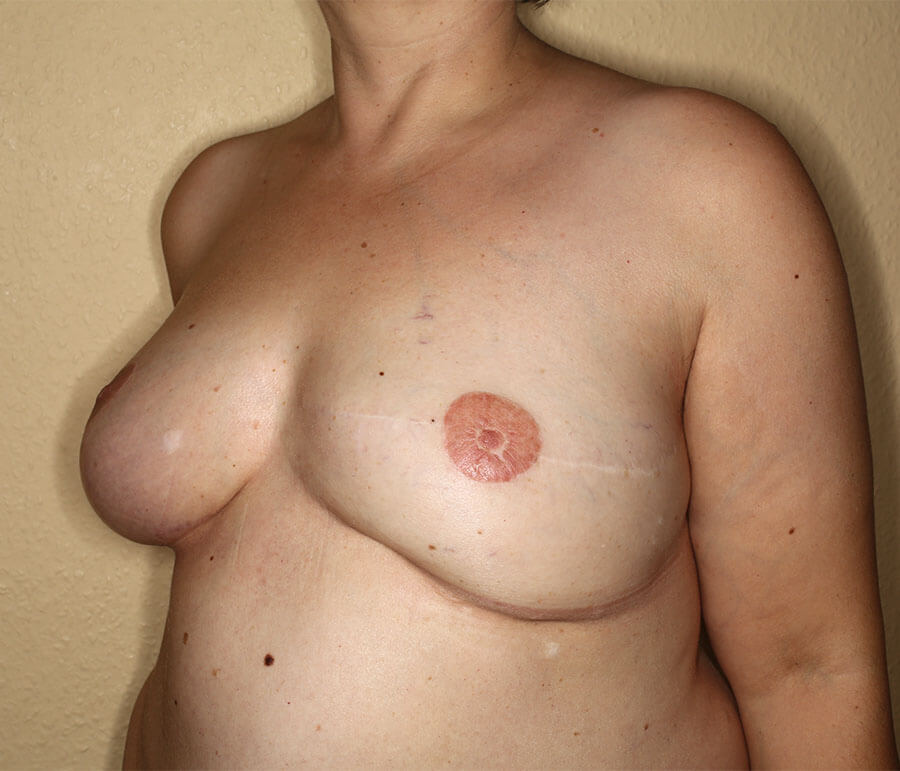
8 Monate nach reduzierender Angleichung der rechten Brust an die linke und Rekonstruktion der linken Brustwarte aus der rechten.
Dies war der sechste und letzte Eingriff der Brust-Rekonstruktion. Trotz der Anzahl der Eingriffe weist die Patientin keinerlei körperliche Kompromisse auf, im Gegenteil: Überall dort, wo Fettgewebe für die Transplantationen entnommen worden war, hatte sie spürbare ästhetische Vorteile. Die angleichende Straffung der rechten Brust an die linke im letzten Eingriff stellte einen weiteren, deutlichen ästhetischen Gewinn dar.
Sowohl Schmerzen als auch Narben stellten zu keinem Zeitpunkt ein Problem dar, sämtliche Operationen waren für die Patientin fast schmerzfrei.
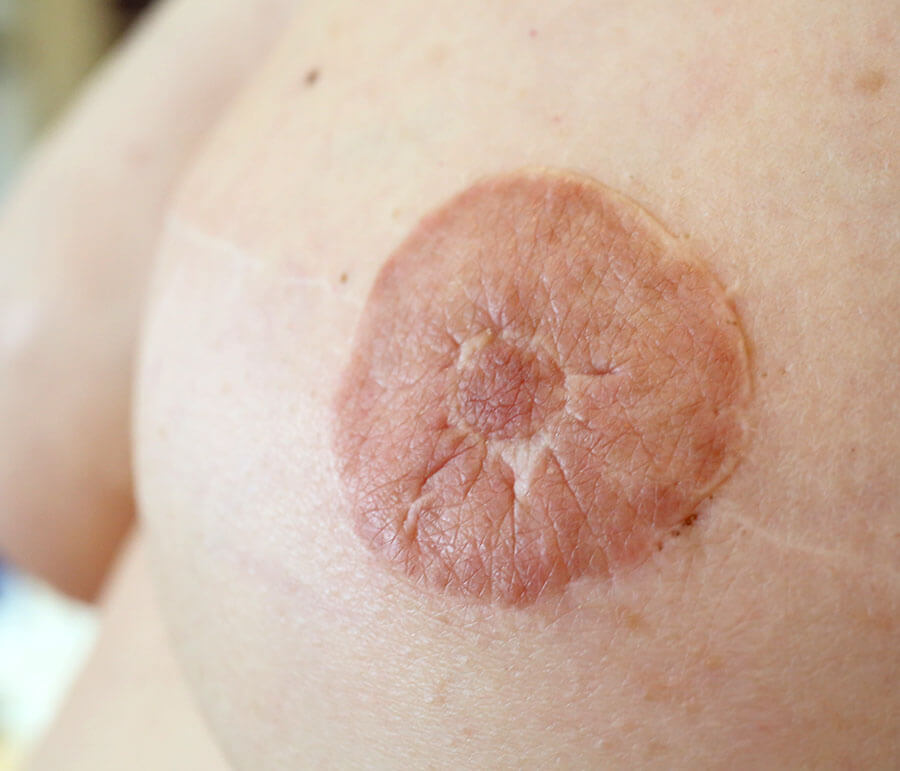
Die rekonstruierte, linke Brustwarze, ein Jahr nach Wiederherstellung, bei natürlichem Tageslicht aufgenommen. Die Natürlichkeit ist gegeben, die Narben stören kaum. Die von uns nachkorrigierte, frühere Narbe der ehemals amputierten Brust ist auch aus der Nähe kaum noch zu erkennen.
Eine Übersicht über die verschiedenen Stadien der operativen Therapie:

Vor der Rekonstruktion, nach Brustabnahme linksseitig

4 Monate nach Bauchhochzug

5 Monate nach der ersten AFT-Sitzung
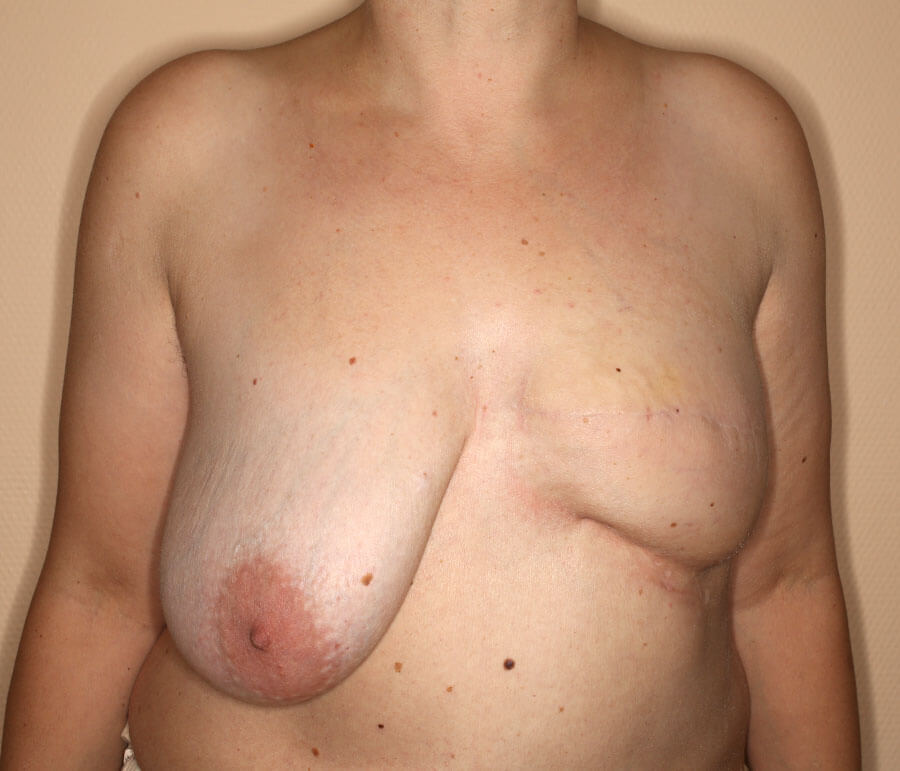
4 Wochen nach der zweiten AFT-Sitzung
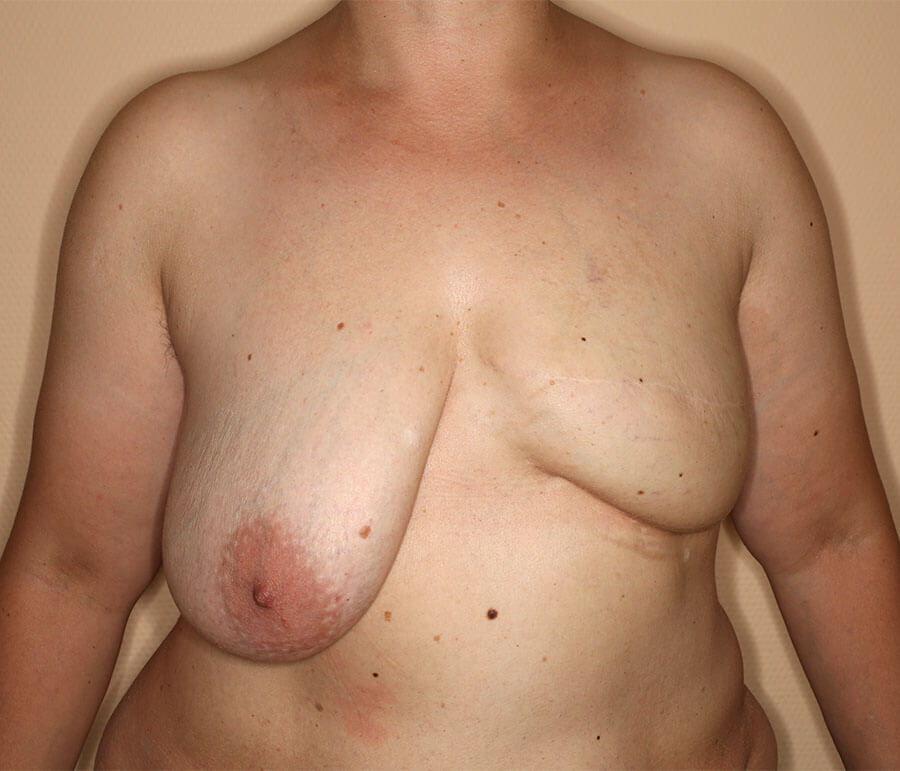
3 Monate nach der dritten AFT-Sitzung
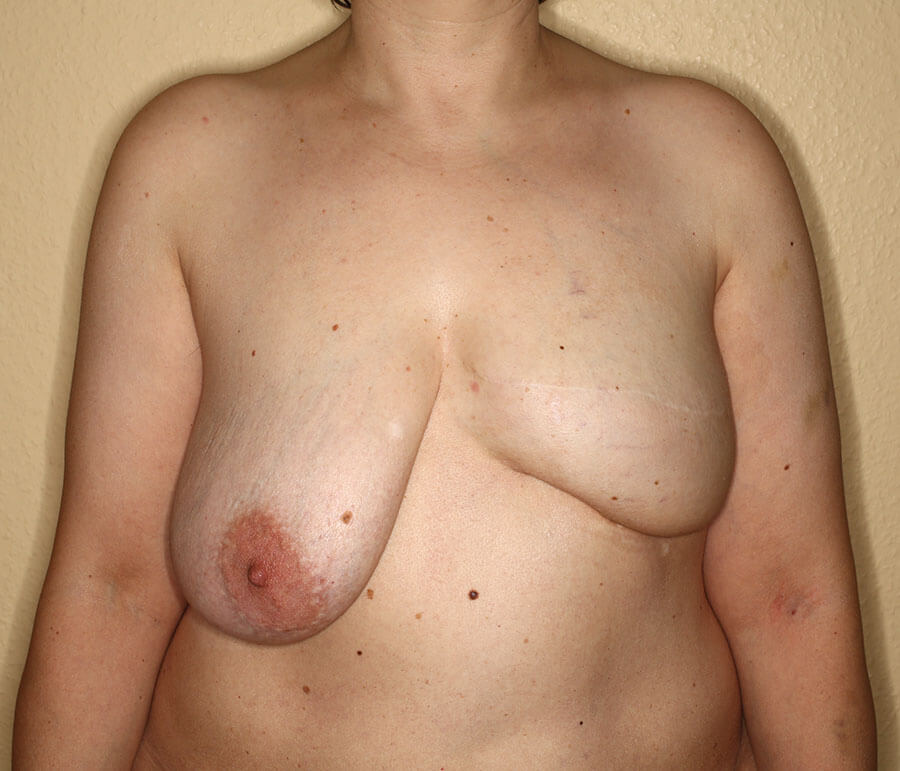
4 Monate nach der vierten AFT-Sitzung

8 Monate nach der Angleichung


Der Ausgangszustand vor allen operativen Maßnahmen und rechts das abschließende Operationsergebnis
Beratungstermin in unserer Praxis für Plastische und Ästhetische Chirurgie in Darmstadt-Griesheim
Für weitere Informationen stehe ich Ihnen gerne in meiner Praxis für Plastische und Ästhetische Chirurgie in Darmstadt-Griesheim zur Verfügung. Sie erreichen uns unter der E-Mail-Adresse info(at)dr-fenkl.de.
Montag bis Donnerstag von 8:00 Uhr bis 18:00 Uhr,
Beratungstermin Vereinbarung:
Tel. 06155 - 87 88 84

